Телефон: +7(3532)92-41-90
Адрес: г. Оренбург, ул. 70 лет ВЛКСМ, д.31, офис 13.
Меланома и её диагностика методом дерматоскопии
Проблема предопухолевой и злокачественной патологии кожи является одним из приоритетных направлений для научных исследований и практического здравоохранения, что обусловлено повсеместным ростом показателей заболеваемости. Одной из наиболее частых патологий кожи являются меланоцитарные невусы, причем в возрасте 20-25 лет у каждого человека имеется от 12 до 20 невусов. Меланома кожи относится к разряду высокозлокачественных опухолей. Особую значимость проблема меланом приобретает потому, что новообразования кожи, под клинической маской которой может скрываться меланома, встречаются приблизительно у 80% населения (Фрадкин С.З., 2000). Из-за высокой потенции местного роста, регионального и множественного отдаленного метастазирования, способности к диссеминации по коже, меланому относят к одной из самых агрессивных форм злокачественных опухолей с непредсказуемым прогнозом (Барчук А.С., 2001). В реальной дерматологической практике на первый план выступает вопрос дифференциальной диагностики между новообразованиями кожи, а также меланомой и опухолями кожи эпителиального и сосудистого происхождения.
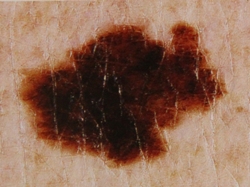
В настоящее время точность клинической диагностики первичных меланом у врачей общего профиля составляет только 37%. Врачебные ошибки связаны как с гипердиагностикой, так и с недооценкой клинических признаков заболевания, причем наибольшее число ошибочных диагнозов имеет место при поверхностно-распространяющихся опухолях.
Меланома кожи (МК) – это чрезвычайно злокачественная опухоль, развивающаяся из меланоцитов – пигментных клеток, продуцирующих специфический полипептид – меланин.
Известно, что заболеваемость меланомой кожи в последние годы неуклонно растет. Каждые десять лет число заболевших удваивается.
В большинстве стран интенсивный показатель заболеваемости меланомой колеблется от 5,0 до 30,0 и более на 100 тысяч населения в год, а удельный вес ее составляет 1-4% от всех злокачественных опухолей.
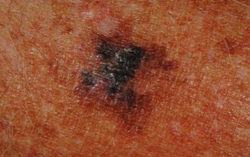
В большинстве стран меланома кожи чаще встречается у женщин, в то же время в Польше, США, Финляндии более высокий уровень заболеваемости отмечен у мужчин. По другим данным в Австралии и США заболеваемость мужчин и женщин равна.
Согласно исследованиям Avril M.F. преимущественная локализация меланом у женщин – нижние конечности (голени), у мужчин туловище (спина), у пациентов обоих полов в старшей возрастной группе (65 лет и старше) меланома локализуется преимущественно на коже лица.
Исследование причин смертности от меланомы кожи, проведенное в Канаде среди лиц различных профессий, показало, что среди мужчин значительное увеличение показателя было отмечено у администраторов и предпринимателей, бухгалтеров и архитекторов, химиков, включая фармацевтов, садовников и военнослужащих, среди женщин – у домохозяек и школьных учительниц. Преобладание меланомы кожи у лиц с высоким экономическим статусом, не работающих на открытом воздухе, авторы объясняют проведением летних отпусков на южных курортах, а у химиков и фармацевтов – влиянием профессиональных вредностей. По данным других авторов, заболеваемость меланомой кожи выше у людей со средним и высоким социально-экономическим статусом.
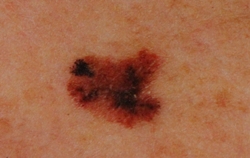
В литературе описаны факторы риска возникновения меланомы кожи. Они могут быть экзогенного и эндогенного характера. В наши дни воздействие ультрафиолетового спектра солнечной радиации признается одним из наиболее важных экзогенных факторов, способствующих возникновению меланомы кожи. Решающее значение при этом на защищенных одеждой участках тела. Отмечено, что большое значение в возникновении опухоли имеют резкое и интенсивное, возможно даже однократное, воздействие солнечной радиации. Это подтверждается тем, что меланома кожи чаще возникает в незащищенных одеждой участках тела. Отмечено, что большое значение в возникновении опухоли имеют солнечные ожоги, полученные в детском и юношеском возрасте.
Некоторые исследователи отмечают, что искусственное ультрафиолетовое облучение в солярии может быть фактором риска.
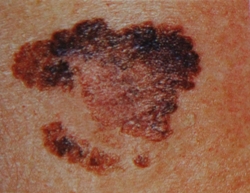
По мнению большинства исследователей, на частоту возникновения меланомы кожи влияют и генетические факторы, конституциональные особенности и характер пигментации, цвет кожи, волос, глаз, наличие веснушек на лице и руках, реакция кожи на ультрафиолетовые лучи. По данным большинства авторов «предполагаемый пациент» с меланомой имеет соломенные или рыжеватые волосы, голубые глаза и светлую (как сметана) кожу. Риск развития меланомы повышается для блондинов в 1,6 раза, в два раза – для людей со светлой кожей, в три раза – для рыжеволосых.
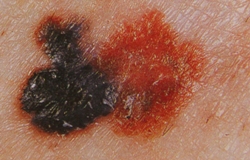
В научной литературе неоднократно описаны случаи возникновения меланомы кожи после травмы пигментных невусов. Хроническое повреждение обычно связано с постоянной травматизацией невусов одеждой или обувью.
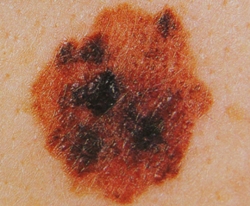
Критерием важности ранней диагностики злокачественной меланомы кожи является прямая зависимость сроков выживания больных от уровня инвазии и толщины опухоли. В последние годы было доказано, что злокачественная меланома при постановке своевременного раннего диагноза является потенциально полностью излечимым заболеванием. Установлено, что при первом уровне инвазии (толщине опухоли до 0,74 мм) выживаемость больных в среднем во все сроки наблюдения в течение десятилетнего периода, составляет 100%. При втором уровне инвазии (0,74-1,49 мм) в эти же сроки умирает около 4% больных, при третьем (1,5-2,99 мм) – уже около 14%, при четвертом уровне (3-4,99 мм) – почти каждый четвертый больной (24%), при пятом (5 мм и более) – около 40%. В более ранние сроки (до 5 лет) выживаемость больных со злокачественной меланомой при первом-втором уровне инвазии опухоли составляет 96,3%, а при пятом – лишь 42,3%.
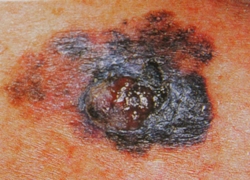
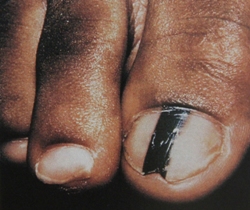
Однако, меланома может маскироваться под доброкачественные пигментные новообразования кожи. 16% пигментных новообразований кожи не имеют классических характеристик меланомы. Из наиболее часто встречающихся ошибочных диагнозов при клинической диагностике меланомы следует отметить невусы, гемангиома, базально-клеточную карцинома, себорейный кератоз, лентиго, реже – болезнь Боуэна, папиллома, дерматофиброма, пиогенная гранулема. С другой стороны, некоторые новообразования кожи клинически могут симулировать меланому: невусы, лентиго, голубой невус, себорейный кератоз, пигментированная базально-клеточная карцинома, дерматофиброма. Все эти пигментные новообразования кожи могут быть разделены на следующие категории: меланоцитарные, сосудистые, геморрагические, депозиционные (татуировки, инородные тела, импрегнация серебром), пороки развития и новообразования придатков кожи (пигментированная эккринная порома, трихолеммома, апокринная гидроцитома). Точность диагностики в этих случаях также очень важна, чтобы избежать неадекватной терапии, в которой нет необходимости.
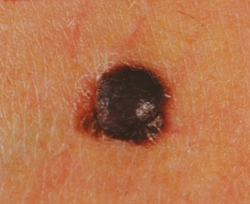
В настоящее время для ранней диагностики меланомы кожи применяют два современных метода исследования: эпилюминесцентная микроскопия (дерматоскопия, поверхностная микроскопия) и компьютерный анализ дерматоскопических снимков.
Большинство ученых связывают происхождение первичных меланом кожи с малигнизацией предшествующих пигментных невусов, при этом меланома развивается единым путем: сначала распространяется горизонтально в эпидермисе, затем вертикально прорастает в кожу.
Исходя из вышеизложенного, можно заключить, что ранняя диагностика первичной меланомы заключается в ее выявлении либо на стадии малигнизации предшествующих пигментных невусов, либо в случаях развития меланомы de novo, в период горизонтального роста новообразования.
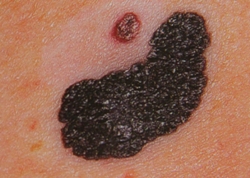
Смотря на хорошо известные клинические признаки злокачественной меланомы кожи и применяемые современные методы ее распознавания, ошибочные клинические диагнозы, по мнению некоторых авторов, составляют до 80%. Диагностика пигментных опухолей кожи представляет значительную трудность, так как эти образования отличаются значительным многообразием форм клинического течения, а гистологическое исследование – инцизионная биопсия при подозрении на меланому противопоказана. Хотя ряд авторов считают, что биопсия с последующим лечением меланомы никак не влияет на 5- и 10-летнюю выживаемость пациентов. Большинство клиницистов – онкологов этот метод для дифференциальной диагностики меланом не используют.
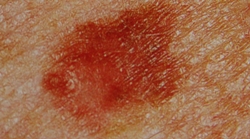
Радиофосфорная индикация в диагностике пигментных новообразований кожи применяется уже около шести десятилетий и, наряду с положительной оценкой ее, высказывается и отрицательное отношение к данному методу. Это, прежде всего, связано с тем, что доброкачественные пигментные новообразования также способны в значительной мере накапливать радиактивный фосфор. В пигментных невусах во все сроки исследования уровень накопления изотопа не превышает 200%, тогда как при злокачественной меланоме кожи – выше 200%, а к 96 часам составляет 400% и более. При меланоме в ряде случаев отмечаются ложно-отрицательные результаты, то есть уровень накопления изотопа бывает ниже 200%.
В настоящее время радиофосфорную диагностику рекомендуется применять только в комплексе с другими методами.
Основу другого- термографического метода диагностики (тепловизионного) составляет визуальная регистрация распределения температур на поверхности кожи. Получаемые в результате термографических исследований изображения позволяют выявить местные температурные нарушения, обусловленные патологическим процессом на поверхности кожи или подлежащих тканях. Регистрация температуры осуществляется посредством либо тепловизора, и тогда получают температурный «портрет» поверхности тела, либо дистанционных инфракрасных параметров.
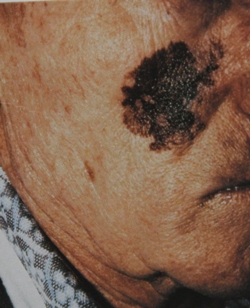
Поверхностные метастазы злокачественных опухолей кожи (внутрикожные, подкожные) также выявляются с высокой частотой (до 88-92% правильных заключений при первичном термографическом обследовании больных). Точность топической диагностики метастазов меланомы и рака кожи в лимфатические узлы колеблется от 80 до 90% в зависимости от локализации пораженного лимфатического коллектора.
Следует отметить, что комплексное применение современных методов лучевой диагнстики (рентгенографии, лимфографии, эхографии) при злокачественной меланоме кожи позволяет оценить состояние первичной опухоли и установить степень распространения процесса (регионарные и отдаленные лимфогематогенные метастазы), что имеет решающее значение для выбора лечебной тактики, но не для ранней диагностики новообразований кожи.
Лимфография и эхография применяется в основном для диагностики пораженных метастазами регионарных лимфоузлов, печени и других органов.
Диагностика меланомы в ранних стадиях (толщина менее 1 мм) предусматривает, прежде всего, исследование образования на коже, по поводу которого обратился пациент, и всей кожи рутинным физикальным методом. Очевидно, что весьма полезными в практике дерматолога, онколога, косметолога и врачей других специальностей окажутся современные методы ранней визуальной диагностики. Лемехов В.Г. утверждает, что к настоящему времени опыт проведения скрининга меланомы свидетельствует о высокой его эффективности в ранней диагностике опухолей. Применение наряду с физикальным врачебным исследованием новых скрининговых методов будет способствовать улучшению показателей, отражающих состояние ранней диагностики меланомы, и результатов лечения этого опасного заболевания.
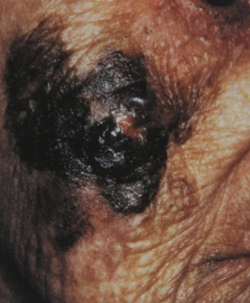
Оценивая цвета и структурные компоненты можно легче дифференцировать меланоцитарные и немеланоцитарные новообразования, доброкачественные и злокачественые. Методом дерматоскопии выявляется несколько важных структурных феноменов. Пигментная сеть – наблюдается только в меланоцитарных новообразованиях. Участки, лишенные структуры – этот признак регрессии опухоли типичен для меланом. Радиальные лучи – лучи от темно-коричневого до черного цвета, радиально ориентированные, являются признаком меланомы, хотя могут встречаться в случае невуса Шпитц. Черные точки - признак злокачественности. Хорошо отграниченные точки диаметром менее 0,1 мм являются скопление меланоцитов, расположенных поверхностно в эпидермисе, практически в роговом слое. Коричневые глыбки часто являются признаком внутридермального невуса. Скопления меланоцитов (диаметром более 0,1 мм) находятся в более глубоких слоях эпидермиса и сосочковом слое дермы. Роговые кисты – патогномонический признак старческой себорейной кератомы. Это закупоренные волосяные фоликулы. Закупоренные протоки сальных желез (псевдлугревые высыпания) – также характерный признак себорейной кератомы. Хотя последние два феномена могут наблюдаться в случае папилломатозного меланоцитарного невуса.
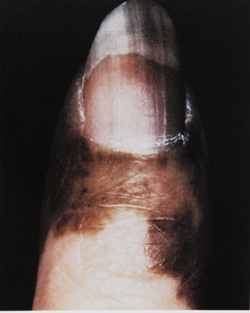
Эпилюминесцентная микроскопия – это мощный диагностический инструмент для дифференциальной диагностики меланоцитарных и немеланоцитарных пигментных новообразований кожи, позволяющий избежать тяжелого хирургического лечения пигментных новообразований кожи, позволяющий избежать тяжелого хирургического лечения пигментных новообразований кожи с низким риском малигнизации.
Первое зарубежное сообщение о применении метода дерматоскопии для диагностики меланомы относится к 1987 году, когда применили метод без иммерсионного масла и стандартную методику дерматоскопии.
Так как диагностическая точность ABCD – правил дерматоскопии не достигает 100% ведется постоянный поиск новых методов для анализа дерматоскопического имиджа. Предложен новый 7-бальный тест, базирующийся на упрощенном анализе дерматоскопического узора. В результате выделили главные и дополнительные критерии диагностики. Главные критерии получают по два бала. Это атипитчная пигментная сеть, серо-голубые области, атипичный сосудистый узор. Добавочными критериями, получающими по одному баллу, являются области регрессии, нерегулярно представленные на поверхности образования, точки и глыбки, радиальные лучи, неравномерная диффузная пигментация. 
Таким образом, с помощью этой системы оценки дерматоскопического узора менее опытные специалисты могут получить более точные результаты.
Сообщается о существенной пользе расширения ABCD-правил дерматоскопии, ибо раннее диагностирование и ранее лечение меланомы остаются наиболее важными факторами в улучшении прогноза пациентов с первичной опухолью.
Для улучшения ранней диагностики меланом и проведения дифференциального диагноза с другими новообразованиями кожи необходимо сочетание дерматоскопии с другими методами исследования.
Услуги
- Дерматология
- Профилактика и раннее выявление меланомы кожи
- Криодеструктор
- Себорейный кератоз
- Имитаторы меланомы
- Контагиозный моллюск
- Керантоакантома
- Папилломавирусная инфекция
- Меланома и её диагностика методом дерматоскопии
- Чесотка
- Псориаз
- Атопический дерматит
- Алопеция гнездная
- Витилиго
- Красная волчанка
- Ихтиоз
- Кольцевидная гранулема
- Контактный дерматит
- Крапивница
- Красный плоский лишай
- Лимфомы кожи
- Педикулез
- Пиодермии
- Пруриго
- Псориатический артрит
- Пузырчатка (пемфигус)
- Розацеа
- Розовый лишай Жибера
- Саркома Капоши
- Себорейный дерматит
- Синдром Стивенса-Джонсона
- Локализованная (ограниченная) склеродермия
- Современные методики в лечении витилиго.
- Современные методики в лечении псориаза
- Венерология
- Косметология
- Здоровье мужчины и женщины
- Лабораторная диагностика
- Удаление новообразований
- Акции
Лицензия
Запись на прием к доктору Андрейчеву
Вы можете записаться на прием к доктору Андрейчеву В.В. Для этого Вам необходимо заполнить форму, размещенную ниже.
Внимание! Обязательно укажите Ваш телефон и дату приема. Доктор свяжется с Вами и назначит дату приема
 Подпишитесь на мою группу Вконтакте!
Подпишитесь на мою группу Вконтакте!

